
动脉瘤腔内修复术(EVAR)凭借创伤小,围术期并发症少,失血少,住院时间短的优势,已成为腹主动脉瘤(AAA)的主要治疗术式。然而,约44%的EVAR是在超使用说明之外进行的。这主要是由于临床上合并不良瘤颈的AAA占比较高导致。2024年9月12日,第九届中国血管大会(CVC 2024)期间,来自土耳其Ankara大学医学院Sadik Bilgic教授分享了挑战性瘤颈AAA的临床治疗经验。

不良瘤颈增加治疗难度
不良瘤颈定义为瘤颈成角>60°、瘤颈直径≥28 mm、梯形瘤颈、瘤颈长度短、合并环周血栓或钙化程度>50%。合并不良瘤颈AAA增加了EVAR术后不良预后的风险,包括因近端Ⅰ型内漏导致的远期动脉瘤破裂甚至死亡、内脏动脉闭塞、髂支闭塞、造影剂剂量及辐射暴露增加、肾功能不全、再干预风险增加等。然而,相较于开放手术,高危患者接受EVAR治疗的发病率和死亡率仍然是更低的。
针对合并不良瘤颈的AAA病变,可选择的腔内技术有标准EVAR、Endoanchors技术增强近端锚定、烟囱技术、瘤囊栓塞技术、开窗技术及分支支架技术。相较于其他复杂腔内技术,标准EVAR术后内漏风险和再干预发生率高,远期破裂概率大,但其30天内死亡率更低、平均住院时间更短、失血量更少。
相较于标准EVAR和分支/开窗EVAR,烟囱EVAR在术后随访中分支闭塞发生率较高,Ⅰ型内漏和瘤囊扩张的发生率较高。但该技术手术时间短,造影剂用量和辐射暴露少,失血量低,早期发生内脏分支血栓形成的风险低。
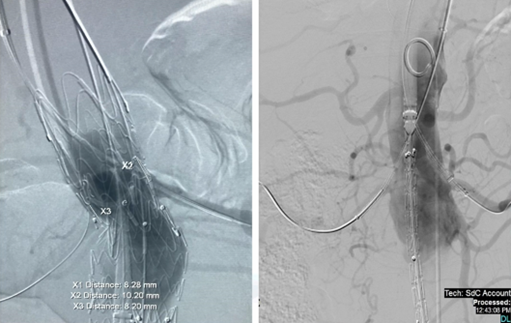
预开窗EVAR需要术前精准测量,并根据测量数据,在台上对支架进行预开窗处理。该技术目前尚缺乏成品支架可使用,需要通过改造支架完成。经过医师改良的支架,术后内漏和再干预发生率更低,瘤囊扩张和远期破裂风险更低,术后分支通畅率高,初次治疗尝试的成功率高。
单中心数据
回顾性分析了68例接受Ankura支架植入术治疗的患者,其中61例患者合并短瘤颈,25例患者合并瘤颈扭曲。在短瘤颈患者中,4.1%的患者合并肾功能障碍,72%有高血压,14%有糖尿病,48%罹患冠脉疾病,21%患有肺部疾病;在扭曲瘤颈患者中,3.8%的患者合并肾功能障碍,69.8%有高血压,15.2%有糖尿病,54%罹患冠脉疾病,24%患有肺部疾病。
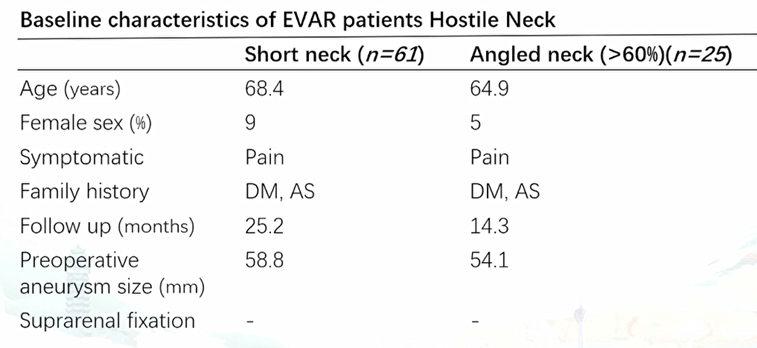
短瘤颈组因内漏而实施再干预的发生率为6.7%。扭曲瘤颈组30天内漏发生率为13.8%,远期死亡率为3.8%。
总结
总体来看,不良瘤颈AAA在腔内治疗术后有着更高的再干预率,更久的住院时间,发病率和死亡率也更高。目前,在经验丰富的大容量中心,应用各种腔内技术治疗复杂瘤颈AAA仍被认为是可接受的开放手术替代方案。


